新冠疫情奪走了近600萬人的生命。到2050年,抗生素抗藥性每年可造成1000萬人死亡——現在來看這個數字似乎被低估了。
過去兩年的經歷往好處想,至少新冠疫情應意味著我們會對傳染病帶來的下一個重大威脅做好準備。我們知道該如何籌備,我們有更先進的技術,我們還加強了公共衛生協議。而且各國政府也懂得了一點,那就是只要提供了正確的激勵措施,科學會飛速進步。
這些本領現在已經變得十分必要,對抗日益嚴重的抗生素抗藥性(AMR,即微生物不再對藥物產生反應)的戰鬥已經打響。
抗生素是很多用於預防人類、動物和植物感染的抗生素、抗病毒藥物、抗真菌藥物和其他藥物的總稱。病原體隨著進化,它們自然而然會對抗生素產生抗藥性,但過度使用抗生素以及其他疾病的出現導致產生這種抗藥性的速度越來越快,現已成為全球一個重大衛生問題。
尿道感染、性傳播疾病和敗血症等常見病對於專項治療藥物的抗藥性越來越強。造成一些感染的病原體會發展成無藥可治的超級細菌。這些超級細菌不僅會奪去人們的生命,也會給醫療系統和國民經濟帶來巨大負擔。
就在我們對有關健康風險的新聞感到有點厭倦的時候,這挑戰的緊迫性仍須被一再強調。疫情已導致約560萬人死亡,但此前的估計數據顯示,到2050年抗生素抗藥性每年將奪走1000萬人的生命,而且現在來看這個數字似乎被低估了。從外科手術到化療再到器官移植,很多現代醫學都需要有效的抗生素。現在有人擔心,新冠肺炎的入院治療導致抗生素進一步過度使用,抗藥性可能會進一步增加。
抗藥性感染導致的全球死亡人數已經超過了瘧疾和愛滋病死亡人數的總和。這個問題雖然集中在低收入國家,但絕不是僅限於那裡。在美國,每年約有280萬宗抗藥性感染,超過3.5萬人因此死亡。對大腸桿菌(可導致腎臟感染)和金黃色葡萄球菌(常在醫院染上,可引發血液感染)的抗藥性在世界各地都達到了很高的水平。
病原體的抗藥性越強,傳播速度就越快,從而使得普通感染有潛在致命性,還會危及外科手術和癌症治療的成功。
一月中旬發表在《柳葉刀》(Lancet)雜誌上的一項新研究首次對抗生素抗藥性負擔作出了全球性估測,估計數字印證了我們的擔憂。研究人員估計,2019年近130萬人的死亡可直接歸因於抗藥性感染,490多萬人的死亡與抗藥性有關。五分之一的抗生素抗藥性死亡發生在五歲以下兒童身上。 細菌抗藥性 2019年每10萬人的比例
細菌抗藥性 2019年每10萬人的比例
絕大多數死亡(近79%)可歸因於三種病徵:下呼吸道與胸腔感染、血液感染和腹腔內感染。六種病原體是全球超過25萬人死亡的元兇。
如不立即採取干預措施,很難想像這些數字會減少。改善教育、衛生設施、監測和診斷方法的創新都是當務之急,疫情帶給我們的經驗在這些領域都應能幫到我們。首先,如果感染的人變少,對抗生素的需求就會變少,抗藥性就不會有那麼大的蔓延機會。但新藥也要成為解決方案的一部分,這需要政府有所行動,推動創新和新藥的研發。
雖說這裡面存在科學技術的挑戰,但就新藥的開發和商業化而言,扭曲的激勵機制也是過去30年為何沒有真正新抗生素問世的原因。
如果製藥公司能用藥物賺到足以收回研發成本的錢,那這個藥物在商業上就是成功的。但研發抗生素的成本據估計在15億美元左右,而平均年收入估計約為4600萬美元。(《自然》(Nature)雜誌引用的一項估算顯示,一種新抗生素需要每年至少3億美元的收入才能維持商業化。)一項研究顯示,一種新關節炎藥物問世時的淨現值估計為10億美元,而一種新抗生素往往會給藥企帶來虧損,或至多3700萬美元的現值,說實話並不高。
具有諷刺意味的是,為了減少抗生素抗藥性,除非絕對必要,否則是不鼓勵醫生開新抗生素處方的,而這麼做又會導致抗生素銷售額下降和投資減少。與現有的仿製藥相比,新抗生素的價格看起來也沒有競爭力。
到2020年這十年間,獲得美國食品藥品監督管理局(FDA)批准的15種新抗生素中,有五種因公司申請破產而生產被擱置或被出售。研究人員去年指出,2010年至2020年期間有18種抗生素藥物在七國集團(G7)和其他高收入歐洲國家獲得批准並上市,但大多數只能在英國、美國和瑞典這三個國家可以買到。在一種抗生素藥物上市之前,通常還會有長時間的延誤。
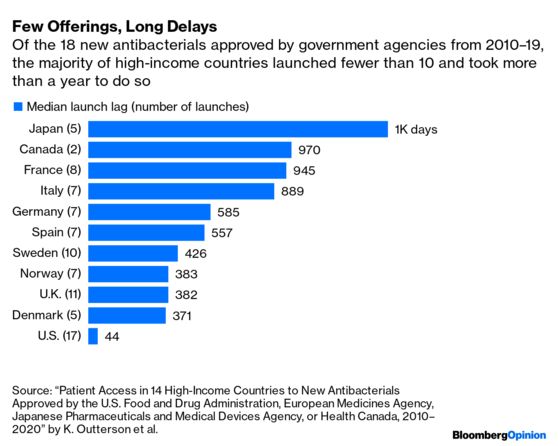 2010年至2019年期間,有18種抗生素藥物獲得相關政府機構的批准,但真正在大多數高收入國家上市的不超過10種,僅上市就用了不止一年的時間 圖示:滯後上市的日數中值,1000天為單位(上市數量)
2010年至2019年期間,有18種抗生素藥物獲得相關政府機構的批准,但真正在大多數高收入國家上市的不超過10種,僅上市就用了不止一年的時間 圖示:滯後上市的日數中值,1000天為單位(上市數量)
許多公司已經決定推遲或乾脆放棄了新抗生素的商業化,特別是考慮到治療腫瘤等領域提供了無與倫比的高回報。2018年,瑞士諾華公司(Novartis)停止了抗生素研究,稱更願意專注於癌症治療。法國賽諾菲(Sanofi)和英國阿斯利康(AstraZeneca)也相繼加入了這一行列。
經合組織(OECD)曾在2017年估計,未來十年要想將四種首創新型抗生素推向市場,每年需要額外投入5億美元。2016年英國政府的一份由高盛(Goldman Sachs)前首席經濟學家奧尼爾(Jim O 'Neill)主筆的重要報告得出結論稱,若要在未來十年將15種新抗生素推向市場,就需要花費160億美元來徹底改革抗生素的研發生產系統。
由於缺乏市場激勵,這個花費不菲的問題需要展開多邊協調。波士頓大學法學教授、非營利機構CARB-X的執行董事奧特爾森(Kevin Outterson)說:「研發mRNA疫苗花了幾多個十年?投入了全世界多少科學家?動用了政府多少資金?這不是奇蹟,而是建立在明智的資金安排上。進行疫苗開發以來,美國政府已不再考慮那些商業問題了。」他說,抗生素也應該走類似路線,如果有更好的籌資模式,投資者也會隨之而來。
現在需要將衛生經濟學家所說的「推動」激勵和「拉動」激勵結合起來。政府可以提供推動激勵措施,稅收抵免或直接研發資助,從而補貼研發成本;同時也可以提供拉動激勵措施,獎勵那些產品通過監管審批並得以上市的公司。
在醫藥科學領域,可能是有希望的曙光。一月中旬,一組澳洲科學家稱,他們找到了打敗已對抗生素產生抗藥性的超級細菌的方法。具體來說,就是使用納米顆粒(超細顆粒)與抗生素相結合的療法。這些科學家說,使用納米技術來減少抗生素的劑量可有助於減少對新抗生素療法的需求。
這場疫情不僅讓我們意識到,對全球衛生危機遲遲不採取行動將令我們付出慘重代價,同時也認識到,如果各國政府能確保為科學創新提供激勵方式,將會取得巨大成果。對我們來說,下一場考驗就是看我們能否記住這些經驗教訓。──Therese Raphael;譯:簡遠